トップページ > ユーザー別で探す > 一般・患者の方へ > それぞれの肝臓病について > 肝硬変
トップページ > カテゴリー別で探す > 病気についての情報 > それぞれの肝臓病について > 肝硬変
肝硬変
掲載日:2016年7月12日/ 改訂日:2023年6月14日
1. 肝硬変とは
B型やC型肝炎ウイルス感染、アルコール、非アルコール性脂肪性肝炎などによって肝臓に炎症が生じますが、その炎症を修復するときにできる「線維(コラーゲン)」というタンパク質が増加して肝臓全体に拡がった状態のことです。肉眼的には肝臓全体がごつごつして硬くなり、大きさも小さくなってきます。顕微鏡でみると肝臓の細胞が線維によって周囲を取り囲まれている様子が観察できます。そこで肝硬変になると、肝臓が硬いために起こる腹水や食道静脈瘤と、肝臓の機能が低下するために起こる肝性脳症や黄疸、こむらがえりなどが問題となります。
2. 肝硬変の原因
肝硬変をきたす病気には次のようなものがあります。
ウイルス性
- B型肝炎ウイルス
- C型肝炎ウイルス
自己免疫性
- 自己免疫性肝炎(AIH)
- 原発性胆汁性胆管炎(PBC)
注:平成28年より原発性胆汁性肝硬変から原発性胆汁性胆管炎に病名が変更となりました。
非アルコール性脂肪肝炎(NASH)
アルコール性
代謝性
- ヘモクロマト−シス
- ウイルソン病
その他
3. 肝硬変の程度の分類
肝機能をあらわすChild-Pugh分類(チャイルド–ピュー分類)が用いられています(表1)。この5項目の点数がすべて1点なら合計5点、すべて3点なら合計15点になりますが、5~6点をChild-Pugh分類A、7~9点をChild-Pugh分類B、10~15点をChild-Pugh分類Cと分類します。
| 判定基準 | 1点 | 2点 | 3点 | |
|---|---|---|---|---|
| アルブミン(g/dL) | 3.5超 | 2.8以上3.5以下 | 2.8未満 | |
| ビリルビン(mg/dL) | 2.0未満 | 2.0以上3.0以下 | 3.0超 | |
| 腹水 | なし | 軽度 コントロール可能 | 中等度以上 コントロール困難 | |
| 肝性脳症(度) | なし | 1~2 | 3~4 | |
|
プロトロンビン時間 |
(秒、延長)(%) | 4未満 (70超) |
4以上6以下 (40以上70以下) |
6超 (40未満) |
4. 肝硬変の症状
- くも状血管拡張:首や前胸部、頬に赤い斑点ができます。
- 手掌紅斑:掌の両側(親指と小指の付け根)が赤くなります。
- 腹水:下腹部が膨満する。大量に貯まると腹部全体が膨満します。
- 腹壁静脈拡張:へその周りの静脈が太くなります。
- 黄疸:白目が黄色くなります。
- 羽ばたき振戦:肝性脳症の症状のひとつで、鳥が羽ばたくように手が震えます。
- こむらがえり:手足がつります。夜から明け方、ふくらはぎに多くみられます。
- 女性化乳房:男性でも女性ホルモンがありますが、肝臓での分解が低下するため乳房が大きくなります。
- 睾丸萎縮:男性で女性ホルモンが高くなるため睾丸が小さくなります。
5. 血液検査
- アルブミン値:肝臓で作られるタンパク質の代表。肝硬変になると多くの場合、3.5 g/dL以下に低下します。
- 血小板:止血の際に働く血球の代表。肝臓の線維化が進行すると徐々に血小板数が減少します。肝硬変では血小板数10万 /μL以下が目安とされています。
- コリンエステラーゼ:肝臓で作られるタンパク質。肝硬変では低下します。
- プロトロンビン時間:血液が固まる時間を表す。肝硬変では血液凝固因子が低下するためプロトロンビン時間が延長します。
- アンモニア:腸内細菌で産生されますが、肝硬変では分解が低下するため血液中に増加します。
- 総ビリルビン:黄疸を表す指数。肝硬変で機能低下がおこると上昇します。
- M2BPGi (Mac-2 binding protein glycosylation isomer):2015年より保険収載された肝線維化の新規血清マーカーです。B型、C型慢性肝炎やNAFLD症例において病期の進行に伴い上昇します。B型慢性肝炎やNAFLD症例のM2BPGi値はC型肝炎例に比べると低いこと、病因によりM2BPGiの標準値が異なることが報告されています。
-
FIB-4 index:AST (IU/L) x 年齢(歳) / {10 x血小板数 (万/μL) x√ALT(IU/L)}
※単位を本邦に合わせて記載。
FIB-4 indexは血液生化学検査データ(ALT, AST, 血小板数)を用いて肝線維化の予測を行うスコアリングシステムです。
6. 画像診断
腹部超音波
肝硬変かどうかを超音波だけで診断することは困難ですが、進行すると肝表面の凹凸が明らかになり、肝臓の内部が粗く描出されます。肝臓が硬くなると、腸管からの血液を肝臓に運ぶ門脈の圧力が高くなるため、シャントと呼ばれる異常血管の発達を認めることがあります。
腹水の有無や脾臓腫大の程度も分かります。
肝硬度測定(フィブロスキャン®)
検査を受ける人は、超音波検査のように横になり、右上肢を拳上し肋間を広げます。超音波を使用し、脇腹に当てたプローブ内の装置から発生した弱い振動波が肝臓を伝わる速度を測定します。振動波は硬い物質の中では速く、軟らかい物質の中では遅く伝わることを利用して、肝臓の硬さを算出します。計測時間は2~5分程度で、痛みはありません。外来で繰り返しの計測も可能であり、経過観察への応用も期待されています(図1)。
図1 フィブロスキャンとプローブ
MR elastography (MRE)
検査を受ける人はMRI装置に横になります。胸部に当てたプラスチックの板が振動し肝臓を振動させます。振動波は硬い部分では速く、軟らかい部分では遅く伝わり、その波の伝わり方の変化をMRIでとらえて相対的な硬さを算出し、色分けした画像として表示します。検査に伴う痛みはなく期間をあけて測定することにより病期の改善または進行を評価することができます。超音波では評価が困難な肥満の方でも客観的に線維化を診断することが可能です。
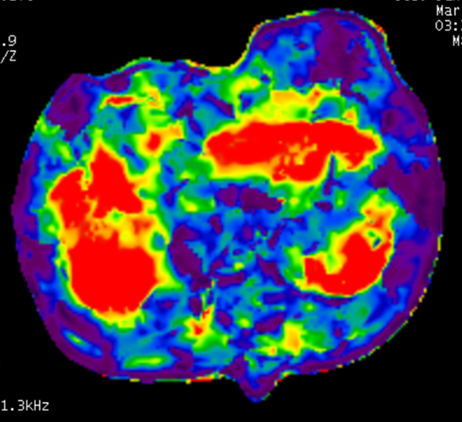
図2. 肝硬変のMRエラストグラフィー(肝臓の線維化が進み赤く表示される)
腹部CTスキャン
肝硬変かどうかをCTスキャンだけで診断することは困難ですが、肝表面の凹凸の程度、肝臓の右葉と左葉の大きさのバランス、脾臓の大きさ、腹水、肝腫瘍などを調べることが可能です。造影剤を使用すると、肝硬変で発達することの多いシャントと呼ばれる異常血管の存在がよく分かります。
腹腔鏡(図3)
肉眼的に肝臓を観察し、肝硬変かどうかを直接診断することができます。
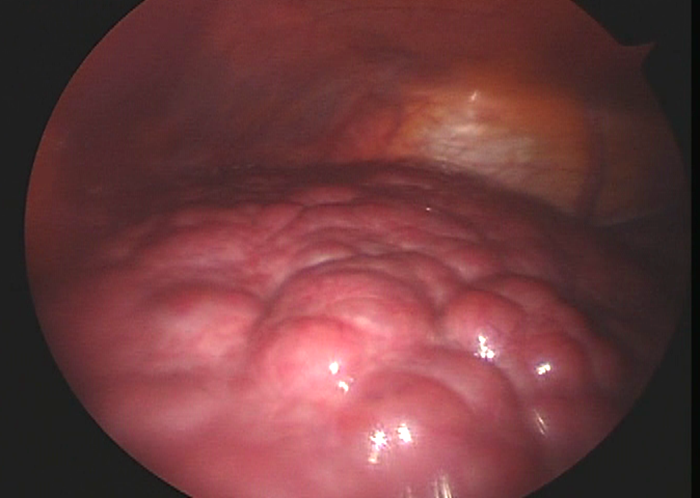
図3 肝硬変の肝臓(腹腔鏡写真)
肝生検
肝臓に細い針を刺してごく一部を採取して、顕微鏡で肝硬変かどうかを診断します。
7. 肝硬変の治療
肝硬変そのものを治療できる薬剤はほとんどありませんが、肝炎ウイルスなど背景肝疾患の治療や肝硬変合併症のマネジメントを目的として多くの治療法が開発されています。
- B型肝炎ウイルスが原因の場合には、エンテカビルやテノホビル アラフェナミドフマル酸塩(TAF) という抗ウイルス薬を内服することによって肝機能の改善が期待できます。
- C型肝炎ウイルスが原因の場合には、経口抗ウイルス薬による治療が健康保険で認められています。ただし、腎機能がある程度以上保たれていることや併用注意となる薬剤など、投与前に治療可能かどうかの確認が必要ですので主治医と相談が必要です。
- 肝硬変では分岐鎖アミノ酸(バリン、ロイシン、イソロイシン)が不足するため、これを薬として補充することによって肝臓でのアルブミンなどのタンパク合成能が改善します。
- 肝移植:腹水や黄疸が一般的な治療によって改善しない場合には、基準を満たせば肝移植を受けられるようになりました。
8. 肝硬変の合併症とその治療(肝がんは除く)
8-1. 食道静脈瘤(図4)・胃静脈瘤
肝臓が硬くなり小腸や大腸から流れ込む門脈と呼ばれる血管の圧力が高くなる(門脈圧亢進症)と、食道や胃の周りに逃げ道ができます。これが静脈瘤です。静脈瘤はいったん破裂すると消化管の中に大出血を起こすため、吐血や下血がみられます。出血の程度によっては生命に危険がおよぶこともあります。
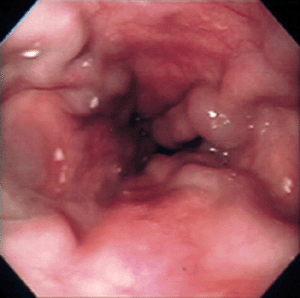
図4 食道静脈瘤
出血の危険の予知
内視鏡検査(胃カメラ)で食道静脈瘤に赤い斑点(Red Colorサイン)がみられた場合には近い将来に破裂する危険が大きいことを意味します。
予防的治療
食道静脈瘤を内視鏡を用いて専用の輪ゴムで結紮(けっさつ)するか、硬化剤を静脈瘤内に注入し固めることで破裂しないようにすることができます。静脈瘤は再発することが多いので、定期的な内視鏡検査を受けること、必要に応じて予防的治療を繰り返すことが重要です。また、薬物療法として非選択的βブロッカーや一硝酸イソソルビドといった薬剤が出血予防や再出血のリスクを下げる治療として有効と考えられています。
8-2. 肝性脳症
大腸内の細菌によってアンモニアなどの老廃物が作られ、門脈を通って肝臓へ運ばれます。通常は肝臓の細胞で処理されますが、肝硬変では肝機能低下のため十分な処理能力がなくなることと、門脈からの逃げ道を通って肝臓を素通りする結果、アンモニアなどの老廃物が血液中にたまることで脳のはたらきを低下させ肝性脳症が起こります。
肝性脳症の昏睡度分類
- ミニマル肝性脳症:一見正常にみえますが、鋭敏な精神神経機能検査を行うと脳機能低下を認めます。(iPad向けのアプリ neuropsychological testsなどで検査可能です)。
- I度:軽度の障害なので気がつきにくいです。昼夜逆転などの症状があります。
- II度:判断力が低下します。人や場所を間違えるなどの症状や羽ばたき振戦を認めます。
- III度:錯乱状態や混迷に陥ります。羽ばたき振戦を認めます。
- IV度:意識がなくなります(痛みには反応します)。
- V度:意識がなくなります(痛みにも全く反応しません)。
新しい肝性脳症の重症度分類
・不顕性肝性脳症:従来のミニマルとI 度の肝性脳症が含まれます。
臨床症状のみでは診断が困難であり、精神神経機能検査(Neuropsychological test, Stroop testなど)が必要に応じて行われます。
・顕性肝性脳症:従来のII度以上の肝性脳症が含まれます。羽ばたき振戦や失見当識などの臨床症状から診断が可能となります。
日常生活でよく気をつけることとして、
- 便秘にならないこと
- 風邪などの感染症がきっかけになるため、手洗いやうがいを励行すること
- タンパク質を摂り過ぎず、不足分は分岐鎖アミノ酸(BCAA)で補うこと
などを守ってください。
治療法
- 分岐鎖アミノ酸製剤を内服することでアンモニア代謝に必要なアミノ酸を補充します。
- L-カルニチンを内服し、肝、筋肉、脳でのアンモニア代謝やエネルギー代謝を改善します。
- 亜鉛欠乏を有する場合、亜鉛製剤を内服することでアンモニア代謝に必要な亜鉛を補充します。
- ラクツロースなどの難吸収性合成二糖類の薬を内服して血中アンモニアを下げます。
- アンモニアを作る悪玉腸内細菌を死滅させるリファマイシン系抗菌薬を内服します。
- 肝性脳症II度以上の場合は分岐鎖アミノ酸製剤の点滴投与を行い、回復したら内服治療へ移行します。
8-3. 腹水
肝硬変では血液中のアルブミンが低下し、門脈の圧力が高くなるために発生します。少量の場合には下腹部が膨満する程度ですが、大量の腹水では呼吸困難を起こすこともあります(図5、6、7)。

図5 腹水が貯留した腹部
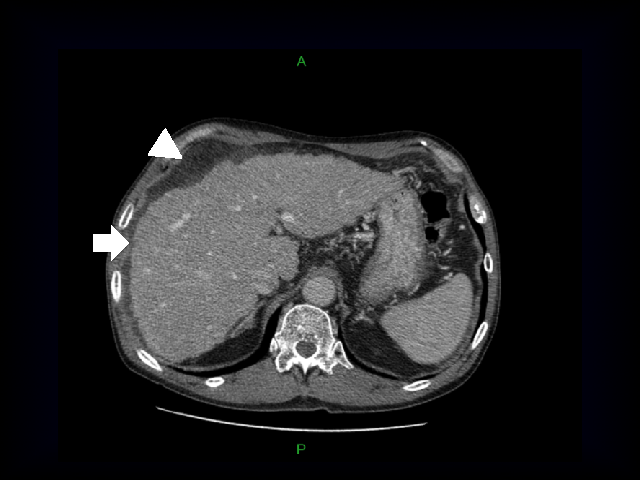
図6 腹水が少量たまっている(矢頭)
肝硬変(矢印)症例のCT像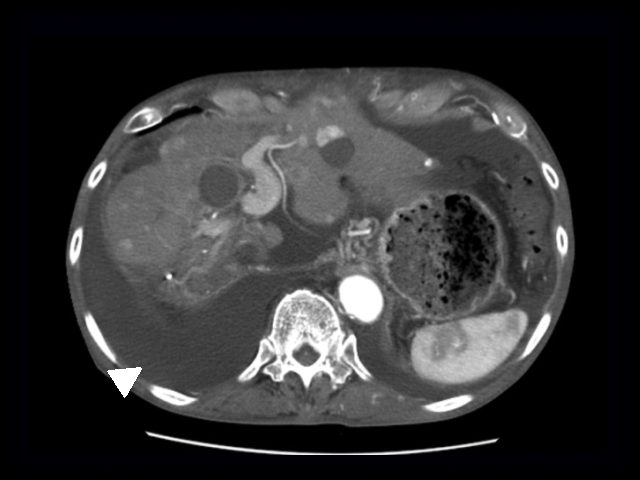
図7 腹水が大量にたまっている(矢頭)
肝硬変症例のCT像
治療法:以下の順で治療を進めます。
- 減塩食:1日に摂取する塩分量を7g以下に減らします。
- 利尿薬内服:フロセミドやスピロノラクトンなどの利尿薬を内服します。効果が不十分な場合には、水分を強力に腎臓から出させるトルバプタンを内服します。
- アルブミンの点滴投与:アルブミン製剤を点滴することで、血液の浸透圧を維持したり、フロセミドやスピロノラクトンなどの従来利尿薬がアルブミンと結合して腎臓内の作用点に到達できるようにしたりする効果があります。これにより、腹水が改します。
- 腹水濃縮再静注療法(Cell-free and Concentrated Ascites Reinfusion Therapy; CART)
腹部に針を刺して腹水を抜きます。抜いた腹水はバックに貯め、血液浄化装置に循環させて、1次フィルタにより腹水の中のウイルスや細菌などを濾過し、2次フィルタにより腹水を除水して濃縮した腹水を抽出します。濾過されて濃縮された腹水は、再び患者の静脈から輸液ポンプなどを利用して投与されます。抜いた腹水を浄化・濃縮して静脈注射することにより、血液中のアルブミン濃度を上昇させ血管内の浸透圧を是正することで腹水の溜まる速度を遅延させます。健康保険では2週間に1度まで施行可能です。
- 腹水穿刺排液:
呼吸困難や腹部膨満感が強い場合に応急処置として、腹部に針を刺して腹水を抜きます。これは、症状がつらくて必要な時のみに施行します。何故なら、腹水の溜まる原因を十分に治療しなければ、いったん腹水を抜いてもまたすぐ溜まるからです。
8-4. 特発性細菌性腹膜炎
肝硬変の患者さんは細菌感染症を合併しやすく、肝不全へ進行する懸念があります。特発性細菌性腹膜炎は、腹水中に細菌の感染を起こした状態であり、画像などの諸検査で明らかな異常が認められないこともあるため診断が難しく、腹水の検査が必要になります。特発性細菌性腹膜炎と診断された場合、抗生物質、アルブミンの点滴等により治療を行います。
8-5.こむら返り(筋けいれん)
肝硬変の患者さんではこむら返りのような痛みを伴う筋肉のけいれんが起きることがあります。これは脱水や筋肉内の代謝異常などが原因と考えられています。筋けいれんに対する治療として、古くから使用されている芍薬甘草湯のほか、筋肉内の代謝に必要なカルニチン、BCAA、亜鉛の補充などが有効であるとされています。
8-6.門脈肺高血圧症(PoPH)
肝硬変では門脈という肝臓に流入する血管の内圧が高まり、門脈圧亢進症という状態になります。この門脈圧亢進症にともない、肺の血管の抵抗も高まることがあり、頻度は3%程度と低いものの、肺の血管の高血圧、すなわち肺高血圧症を合併することがあります。病気の仕組みは完全には解明されていませんが、肺高血圧症は息切れなどの症状をきたすことがあり、この場合心臓エコー検査や、状況によりカテーテル検査などの肺血管の状態が確認できる検査が必要となります。治療薬もマシテンタンの内服などが有効であり、保険収載されています。
8-7. 肝肺症候群
肝肺症候群(HPS)では、肝疾患や門脈圧亢進症に伴い、肺の血管が拡張してしまい、血液の流れが偏ってしまうなどの異常が発生し、肺で十分に酸素を血液に取り込めなくなって息切れなどの症状がでます。座位になると肺の上の方の血行が足りなくなって呼吸が苦しくなり、臥位になると改善するのが症状の特徴です。指が太鼓のばちのように膨れるばち指がみられることもあります。診断は消化器内科と循環器内科、呼吸器内科で協力し、造影心エコー検査や、呼吸機能検査や肺シンチグラフィーなどを行います。点滴や内服薬で有効な治療法はなく、症状に応じた対応が必要になります。また、高齢者以外では肝移植が検討されます。他に、動物実験レベルでは、スタチン系薬剤(高脂血症治療薬)が有効とされていますが、ヒトでの有用性は不明であり、今後の研究が期待されます。
8-8.肝硬変性心筋症
肝硬変性心筋症(CCM)は肝硬変の患者さんの慢性的な心機能障害です。特に全身に血液を送る、左心室の機能異常がみられ、必要な時に心拍数が上がらないなどの特徴があります。原因は、肝硬変による全身性炎症と、門脈圧亢進症による心筋へのストレス増加であると考えられます。診断には運動または薬剤による負荷を用いた心エコー検査での心機能の評価、安静時新エコー検査での左心室拡張機能障害を示す所見を確認します。治療法としてお薬などで効果が確認されたものはなく、個別の対応が必要ですので、息切れや動悸などの症状が出る場合は、循環器内科医の診察を受けていただくことがあります。また、重症の場合、高齢者以外では肝移植が検討されます。
8-9.血小板減少
肝硬変によって血小板が5万 /μl以下に低下している人に肝がんや食道静脈瘤の治療などの処置を行う場合に、10日~2週間前からルストロンボパグの内服を1週間行うことによって血小板を増やすことができ、血小板輸血を避けることができます。
脾臓摘出術や部分的脾動脈塞栓術は、大きくなりすぎた脾臓が血小板を壊してしまう作用を抑える治療です。しかしこれらは外科手術もしくは経カテーテル的治療であるため、体へのダメージや治療後の影響や治療時の合併症の懸念があります。したがって、治療の適応については主治医と相談して決定する必要があります。
8-10.かゆみ
肝硬変を含む肝疾患では、皮膚がかゆくなりこれが生活の質を下げることもあります。じんましんやアレルギー性皮膚炎などの痒みに対して一般的に使用される薬剤である抗ヒスタミン薬は、肝疾患による痒みでは症状が改善できないこともあります。抗ヒスタミン薬が有効でない肝疾患由来の痒みに対する治療薬として、近年かゆみを感知する受容体に働くナルフラフィンという薬剤が保険承認されました。
8-11.肝腎症候群
肝腎症候群(hepatorenal syndrome: HPS)は、非代償性肝硬変に合併する機能的な腎不全です。診断基準は、次の6項目です。1.腹水を伴う肝硬変であること。2.血清クレアチニン値が1.5 mg/dLを超えること。3.少なくとも2日以上の利尿薬の中止と1 g/kg/dayのアルブミンの点滴を行っても血清クレアチニン値が改善しないこと。4.ショック状態ではないこと。5.現在あるいは最近、腎毒性のあるお薬が使用されていないこと。6.腎実質障害を示唆する所見(尿蛋白>500 mg/日、顕微鏡的血尿50 /hpf以上、および超音波検査での腎の異常)を認めないこと。治療はノルアドレナリンとアルブミン製剤の併用投与や、高齢者以外では肝移植が検討されます。
8-12.肝硬変合併症と食事療法
肝硬変において食事療法はとても重要です。肝硬変の食事両方の基本となるのは、それぞれの患者さんに見合った適正なカロリーと栄養バランスのとれた食事です。加えて病態に応じて食事制限しなければならない項目を守るようにすることも大切です。
具体的な内容としては、代償性肝硬変と非代償性肝硬変とで異なります。代償性肝硬変の場合は、一般的な普通食でバランスのとれた食事内容を基本にした食事療法となり、特に制限される食品などはありませんが、塩分やカロリーの摂り過ぎには極力注意する必要があります。一方、非代償性肝硬変では、腹水や浮腫、肝性脳症などといった合併症も見られてきますので、合併症の種類によって食事療法の内容での注意点も異なってきます。
また近年、肝疾患とサルコペニアの関係が注目されています。サルコペニアとは筋肉量の減少と筋力低下をきたした状態を指します。肝硬変ではサルコペニアが多く、同じ肝硬変でもサルコペニアがない患者さんと比べてサルコペニアがあると病気の進行が速いことが分かってきています。したがって適切な食事と運動で筋力を保つことが重要になります。
担当医や管理栄養士のアドバイスを受けながら、適切な食生活を続けることが重要となります。